源自肿瘤自组织干细胞的三维肿瘤类器官是肿瘤的离体微型模型,忠实地再现了其结构、独特的肿瘤特征和遗传特征。作为一种新颖的工具,目前的肿瘤类器官已经成熟并迅速应用于药物筛选测试、基因组编辑和移植,最终目标是服务于新药研发、临床实践及指导个性化治疗。然而,鉴于缺乏包括免疫细胞和纤维细胞在内的肿瘤微环境是这种新兴方法的主要限制,共培养模型激发了该技术在肿瘤研究中进一步应用的热情。肿瘤类器官与免疫细胞或成纤维细胞的共培养可用于研究肿瘤微环境、分子相互作用和嵌合抗原受体淋巴细胞在癌症治疗中的作用。鉴于肿瘤类器官共培养模型的最新进展,只有认识到这种新模型的优点和缺点才能充分发挥其潜力。系统总结肿瘤类器官和共培养模型应用的最新进展,以及未来如何改进它们对肿瘤研究,特别是精准医学的发展至关重要。
1 简介
肿瘤精准医学通过实验研究到临床评价得到了深入而广泛的探索,以达到个体化治疗、改善患者预后的目标。然而,基于基因型的肿瘤精准医学存在一些局限性或不足。肿瘤微环境(TME)内肿瘤持续增殖过程中的基因组不稳定性会导致肿瘤内和肿瘤间的异质性,从而导致耐药性、治疗失败和疾病进展。肿瘤的发展是一个与 TME 相关的不断发展的、高度调控的、动态的生化过程。癌细胞DNA复制过程中积累的基因突变导致肿瘤内异质性或肿瘤间异质性的产生,癌细胞、免疫细胞和成纤维细胞之间的相互作用导致TME改变,肿瘤 TME 的改变进一步导致肿瘤异质性增加。因此,TME 内引发的相互作用网络阻碍了精准肿瘤治疗的临床应用。需要进一步开发临床前模型来研究 TME 并指导临床精准治疗。
类器官是体外的三维 (3D) 细胞簇,包含体内器官的关键特征,包括可以分化为器官特异性细胞的自组织干细胞群。类器官概括了原始器官的结构、功能和遗传特征,从而为干细胞、再生生物学、器官发生、精准医学和人类病理学的未来研究奠定了坚实的基础。类器官可以通过类似于获得其独特组织的过程从胚胎干细胞(ESC)、诱导多能干细胞(iPSC)和成体干细胞(ASC)中衍生出来。类器官形成进行的自组装和分化取决于内在成分和细胞外环境(包括细胞外基质ECM和培养基)介导的相关细胞信号传导途径。随着对 ECM 生物学和细胞培养技术的更好理解,类器官培养已逐步实施。此外,类器官显示出令人兴奋的潜力,并在过去10年中成为组织工程和生物学研究的研究热点。
肿瘤内异质性是肿瘤的特征之一,它促进肿瘤进化并使肿瘤治疗具有挑战性。鉴于肿瘤内的异质癌细胞和肿瘤相关细胞通过复杂的细胞间相互作用对肿瘤进展的作用不同,使用二维癌细胞系的肿瘤研究结果受到了挑战。肿瘤类器官保留了 TME 的 3D 结构,为分子相互作用提供了物理环境。肿瘤类器官共培养模型,可用于阐明细胞间相互作用、肿瘤免疫反应机制和肿瘤转移机制。我们还总结了肿瘤类器官在人体多个系统肿瘤研究中的应用。文中讨论了一种新型的肿瘤类器官共培养模型系统,及其在研究细胞间相互作用、肿瘤内的免疫反应以及肿瘤进化和个性化精准医疗的潜在机制方面的应用进展。还对肿瘤类器官共培养模型系统的新应用和发展方向提供了进一步的见解。
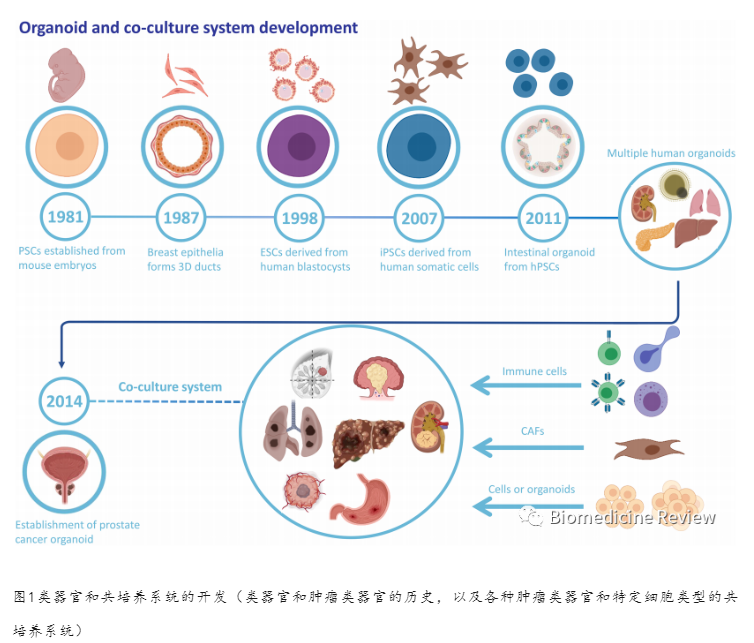
2类器官概述
类器官是一种干细胞衍生的3D细胞培养模型,它获得相应组织的结构、多种细胞类型的集合和功能。类器官具有巨大的潜力和诱人的前景,在生物医学领域具有广阔的应用前景。在过去的几十年里,对干细胞的大量研究使人们对干细胞的行为有了更好的了解,出现了控制干细胞自组织和分化的方法学,这为进一步建立类器官提供了科学基础。有两种类型的干细胞。一种是胚胎干细胞(ESCs),另一种是成体干细胞(ASCs)。胚胎干细胞具有发育全能,可以分化为所有类型的细胞。ASCs是一种未分化的干细胞,具有在特定器官中分化、维持内环境稳定和再生的能力。自1981年以来,干细胞研究的实质性进展为类器官的发展铺平了道路(图1)。此外,更受限制的ASCs一旦在适当的细胞外基质中生长并提供特定的细胞因子,就可以在体外形成类器官。类器官的形成和生长的关键点是培养条件是否复制了体内干细胞的生态位信号通路,这有助于维持干细胞的功能和诱导分化。
类器官作为一种新的工具和方法学,已经得到了充分的发展和广泛的研究,并被广泛应用于各种生物医学研究领域。与动物模型相比,类器官保留了器官生物学的主要特征,具有更大的实验可及性。此外,专注于人类胚胎和胎儿组织的研究(如产前发育和组织维护)可以更容易进行,而不会受限于伦理问题。类器官还为器官水平的实验提供了一个模拟病理环境的平台,这些实验不能在分子、细胞或动物水平上进行。在此基础上,可以利用基于类器官的高通量筛选和分析策略进行精准医疗,促进临床前评估和治疗指导。
3肿瘤类器官
类器官除了被用来建立正常的发育模型外,还被广泛用于研究肿瘤疾病。由Chen等人在近十年的时间里建立了前列腺癌患者来源的类器官,近十年来,包括结直肠癌(CRC)、乳腺癌、肝细胞癌和非小细胞肺癌在内的各种肿瘤类器官已经被开发出来,用于药物筛选、放射治疗筛选、基因组编辑、移植和癌基因鉴定(表1)。大多数肿瘤类器官是从患者的肿瘤标本中获得的,并在成体干细胞类器官条件下产生,但也有少部分建立在CRISPR-Cas9核酸酶基因组编辑基础上。Yilmaz等人使用来自转基因小鼠的结肠类器官,通过慢病毒导入,通过基于CRISPRCas9的APC编辑,建立了CRC类器官。Gao等通过培养收集的循环肿瘤细胞成功地建立了前列腺癌类器官。此外,从尿液和支气管肺泡灌洗液中的细胞中建立肿瘤类器官的方法为建立肿瘤类器官提供了一种新的途径。
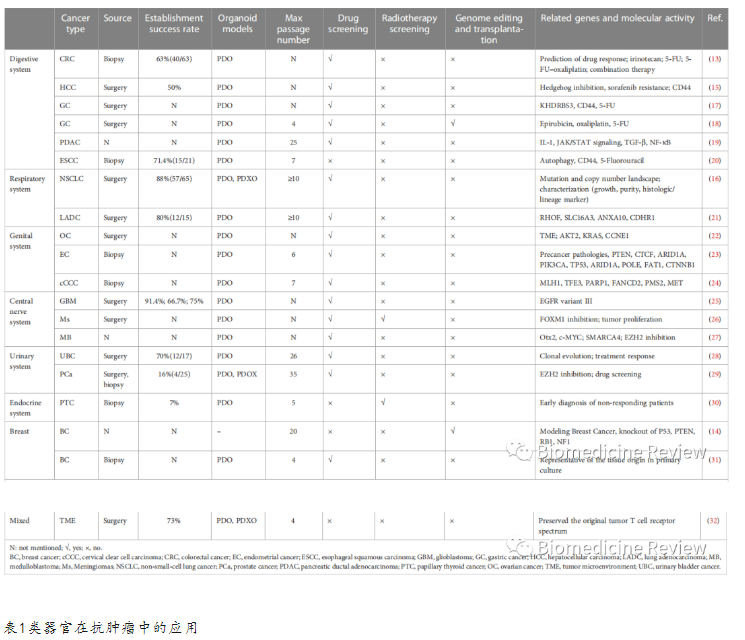
同样,癌组织含有原始肿瘤的癌细胞成分,并具有相应的遗传学特征。不同肿瘤类器官的建模通常需要不同的方法,目前还没有标准的培养基或实验程序。通常从肿瘤边缘获得具有最小坏死率的最佳组织。 整个过程是通过将肿瘤样本机械和酶消化成直径约1毫米的碎片,随后将组织悬浮液接种到Matrigel上作为仿生支架。Matrigel主要含有层粘连蛋白、内动蛋白、蛋白聚糖和IV型胶原,有助于类器官的细胞结构维持。与培养健康类器官不同,癌症类器官培养优选使用乏生长因子培养基,以最大程度地减少克隆选择并避免混淆药物治疗效果。用于癌症类器官培养的生长因子包括 Wnt3A、R-spondin-1、TGF-b 受体抑制剂、表皮生长因子和 Noggin,但添加到培养基中的这些因子的组合和浓度取决于具体的癌症类型。与类器官初代建模过程相比,类器官传代是培养期间更简单但必不可少的过程。我们必须关心的问题是可用于研究的癌症类器官的传代数量。传代后,类器官内癌细胞的遗传物质会发生突变或改变。因此,癌症类器官的鉴定对其真实性和可信度尤为重要。尽管肿瘤类器官在癌症研究中是首选并广泛使用,但其局限性也不容忽视。添加到类器官生长中的外源生长因子和小分子可能会导致克隆选择,并且培养基的成分可能与测试的药物相互作用,使结论复杂化。此外,样本采集不当可能会严重影响培养成功率,因为细胞增殖活性降低,坏死增加。
4肿瘤类器官的应用
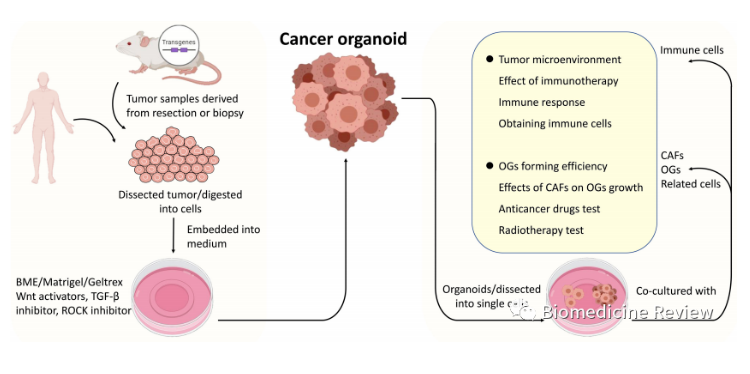
图2肿瘤类器官共培养体系的建立和应用(从手术切除的肿瘤或活检组织中提取的肿瘤组织被解剖成小块或消化成细胞,与Matrigel混合,在添加特定生长因子的培养基中培养;肿瘤类器官(无论是否解剖成细胞)与类器官、肿瘤相关成纤维细胞或相关细胞(主要是免疫细胞)共培养,以模拟肿瘤或TME内特定细胞之间的相互作用)
随着肿瘤类器官研究的进展,肿瘤类器官已成为肿瘤研究中被广泛接受的实用模型(图2)。现阶段,肿瘤类器官主要用于临床个性化用药的药物筛选。患者来源类器官(PDO)的药物反应主要模拟患者对相同药物的初始反应。研究表明,驱动致癌途径的基因变化与这种疗法相对应。因此,药物筛选是肿瘤类器官在肿瘤研究中应用的首要环节,以筛选最有效的药物并预测其治疗效果。结合其他干预条件(包括放疗)来确定最有效的治疗策略。例如,FOXM1抑制剂硫链丝菌肽联合放疗(4Gy)可显著抑制脑膜瘤类器官模型的增殖。这种癌症类器官模型可应用于免疫放射治疗研究。此外,移植模型是模拟人类疾病的绝佳平台。
在临床前模型中已经建立了肿瘤类器官的原位移植。测序分析通常用于识别特定类型的基因差异表达。RNA测序和全外显子组测序以确定癌相关基因。此外,这些技术是肿瘤类器官的主要鉴定方法,靶向测序被用于识别靶标突变。CRISPR-Cas9技术在基因组编辑方面是革命性的,并已应用于类器官研究。然而,在敲入方法中,外源DNA序列与类器官的精确整合是不够的。为了解决这个问题,研究人员建立了 CRISPR-Cas9 介导的同源性独立类器官转基因技术,从而能够高效地产生代表不同组织的基因敲入人类类器官,并得出结论:这项技术可用于人类野生型类器官中快速、高效地基因敲入。
肿瘤器官组织正在成为癌症研究的通用性功能工具,具有广泛的潜在应用价值,显示出在癌症研究中的前景。然而,它也存在一些不足之处。器官组织只包括上皮细胞层,没有周围间质、免疫细胞、神经系统或肌肉层等原生微环境。开发一种新型的肿瘤器官组织与其他细胞或器官组织共培养模型系统可再现细胞与细胞之间的相互作用。此外,还应改进培养基,以促进类器官的生长和长期扩增,同时尽量减少培养基中生长因子对类器官行为的影响。肿瘤类器官是根据多种人类癌症建立的,但有些癌症类型,如肉瘤,仍未涉及。因此,今后的研究应针对罕见的异质性癌症器官组织的培养方法进行改进,并将这一工具应用于精准医疗。
5肿瘤类器官共培养模型
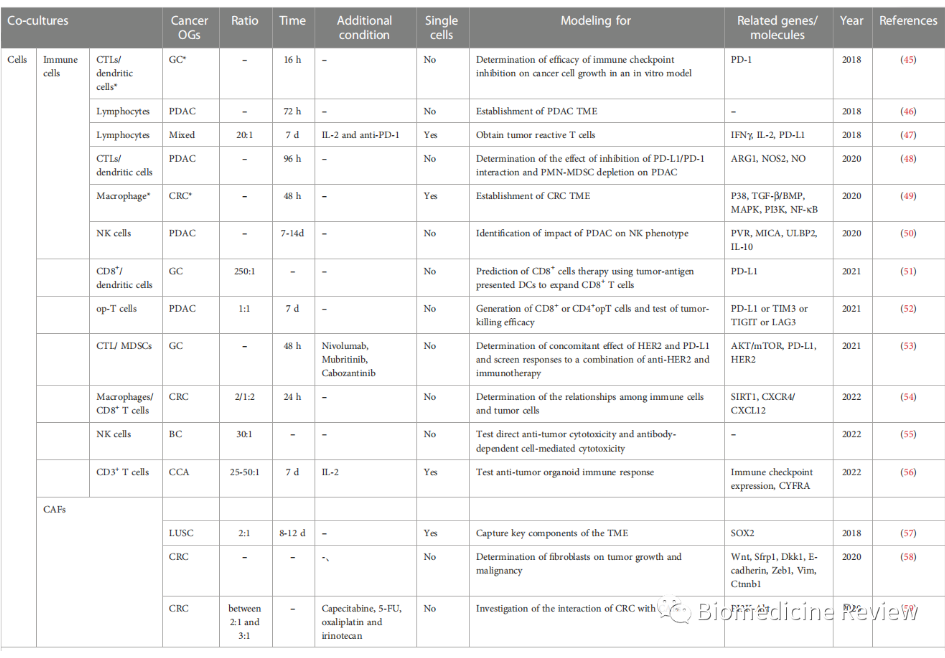
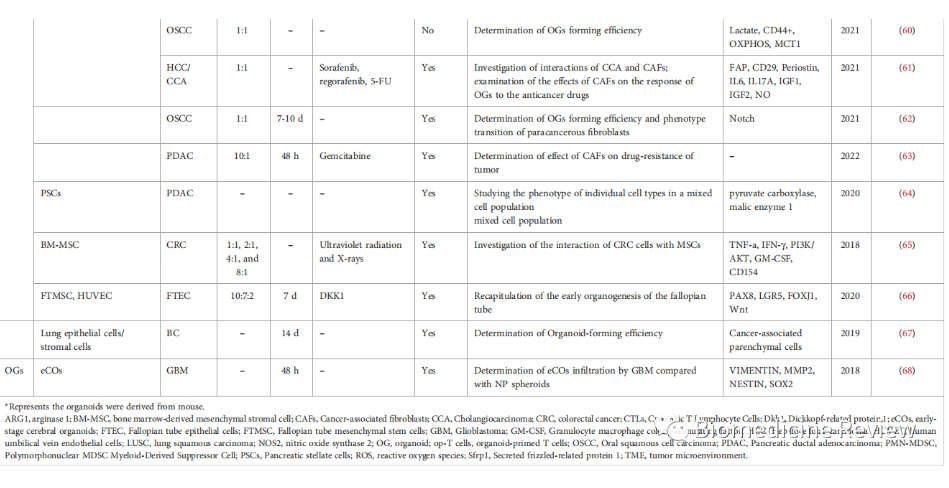
表2肿瘤类器官共培养建模系统
共培养是一种在同一培养环境中直接或间接培养多种不同类型细胞的方法。癌组织共培养模型可以有效地模拟癌组织与肿瘤内细胞相互作用的环境。鉴于肿瘤类器官中不存在免疫细胞、神经系统或成熟的TME,因此肿瘤类器官共培养模型应运而生。肿瘤类器官共培养模型的建立主要有三个目的。第一个也是最常见的应用是通过肿瘤内特定细胞类型之间的直接或间接相互作用来驱动类器官的形成。第二个应用是利用肿瘤类器官产生特定的肿瘤靶向细胞毒性免疫细胞用于肿瘤治疗。第三种是检测癌症类器官和特定细胞之间的免疫串扰,这通常作为一种细胞群(通常是癌症相关成纤维细胞)的悬浮液来实现,并分泌信号因子和细胞因子来调节类器官的培养基。通过使用与特定细胞类型的肿瘤类器官的共培养,在肿瘤类器官方面取得了显著的进展(表2)。此外,肿瘤类器官与特定类型的细胞共培养体系可以用于不同的研究目的,而肿瘤类器官与多种细胞的共培养可以准确地模拟肿瘤的情况。
5.1肿瘤相关成纤维细胞(CAF)共培养
CAF在肿瘤-间质串扰中起主要作用,它可通过细胞-细胞接触、可溶性因子、细胞外小泡和代谢物来介导。CAF占大多数TME,特别是在结直肠癌中,并在肿瘤进展中发挥关键作用,从调节癌细胞增殖和干细胞维持到耐药。Farin等人建立了结直肠癌成纤维细胞可塑性的体外模型,发现共培养可增加结直肠癌成纤维细胞的收缩能力,这种作用受Wnt和IWP-2的调节。此外,建立了CRC PDO-CAF模型用于药物测试和阐明CRC-CAF串扰,表明CAF在不添加生长因子的情况下维持了水凝胶中CRC类器官的增殖,并重新获得了仅在CRC类器官培养中缺失但存在于肿瘤中的独特的信号通路。这表明CRC-CAF共培养模式适合于药物评估,并有助于我们更接近个性化肿瘤药物的目标。类似地,CAF促进体外肝癌肿瘤器官和移植异种移植模型的生长,使其对索拉非尼、瑞格拉非尼和5-氟尿嘧啶产生耐药性。最近还进行了一项研究,以确定CAF对胰腺导管腺癌(PDAC)耐药的影响。CAF是肿瘤进展所必需的,CAF与肿瘤器官的共同培养可以在肿瘤的起源内概括TME。因此,阐明肿瘤类器官与CAF之间的相互作用有助于改进培养基以更好地生长类器官质和模拟肿瘤。
癌症类器官共培养系统已被广泛应用。输卵管上皮细胞与输卵管基质细胞和内皮细胞共培养形成的微型三维结构效率很高,能显著抑制 Wnt 抑制剂。骨髓基质细胞(BMSCs)通过分泌细胞因子抑制 CRC 细胞增殖并诱导其凋亡,从而增强放疗对 CRC 细胞的抗癌效果。这种机制可能是基于对 PI3K/AKT 信号通路的抑制,而 PI3K/AKT 信号通路可能有助于抑制与共培养 BMSCs 一起接受辐照的细胞的增殖和死亡。研究人员还开发了癌症类器官共培养系统来建立转移模型,以研究癌症的转移特征。乳腺癌细胞与肺上皮细胞共培养,以测试类器官形成的效率。癌症类器官共培养模型是测试各种基质细胞对癌症发生、发展、转移和药物疗效影响的理想工具。
5.2免疫细胞共培养
肿瘤类器官共培养模型的主要应用是肿瘤类器官与免疫细胞的共培养,包括细胞毒性T淋巴细胞和树突状细胞、NK细胞、巨噬细胞和淋巴细胞(表2)。James等人将PDAC类器官与CAF和CD3+T淋巴细胞共培养,以开发针对PDAC的特异性TME。为了获得肿瘤反应性T细胞,加入外周血淋巴细胞并与非小细胞肺癌类器官共培养,为临床提供了一种可行的策略来产生患者特异性T细胞用于过继T细胞转移。类似地,为了研究CRC驱动基因突变如何扰乱基质细胞和免疫细胞的上皮信号,我们单独培养CRC类器官,或者与结肠成纤维细胞和巨噬细胞一起培养CRC类器官,以直接比较CRC类器官单一培养和联合培养中突变和微环境驱动的细胞类型特异性信号网络。最近,一种新的共培养方法被开发出来,以预测精确药物的疗效,以实现更好的胃癌患者预后,使用肿瘤抗原刺激抗原呈递的树突状细胞(DC),然后与CD8+T细胞共培养,促进这些T细胞的细胞溶解和增殖,然后与患者来源的胃癌类器官共同培养。这种方法在TME中可能被认为是更相关的,而不是由T细胞激活的人工方法诱导的。
我们正处于检查点阻断免疫疗法的时代,它通过解除对T细胞的负向控制,引发抗癌T细胞反应,从而显示出卓越的疗效。免疫细胞与检查点阻断抑制剂共培养 PDO 已被应用于一系列癌症精准医学研究中,为预测 PDO 的精准治疗疗效提供了重要依据。基于类器官培养技术的进步,这一新型平台可在微观层面指导临床治疗,使患者无需长时间等待即可获益。此外,一些研究重点关注通过联合培养产生肿瘤特异性淋巴细胞,用于肿瘤靶向治疗。这种方法前景广阔,可实现更精确的细胞治疗,临床疗效更佳。
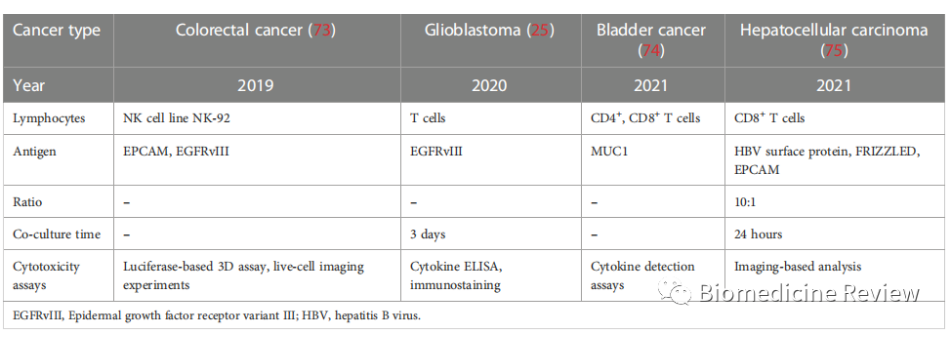
表3肿瘤类器官与 CAR-T的共培养模型系统
5.3 CAR-T细胞共培养
目前,免疫治疗方法(主要是免疫检查点阻断)仅对特定的患者群体有效。癌症类器官和TME细胞的共培养可能为免疫治疗研究提供环境,使其成为一种极具吸引力且有效的选择。CAR-T细胞是经过改造的自体和同种异体T细胞,旨在靶向癌细胞上的特定抗原和标记物,通过T细胞的细胞毒性直接识别和消除癌细胞。癌症器官组织和 CAR-T 细胞的共培养为预测 CAR-T 细胞的疗效和毒性评估提供了一个平台(表 3)。最近,Chen等人建立了一个成功的临床前测试离体共培养模型系统技术平台,以评估CAR-T细胞介导的针对靶向MUC1的膀胱癌类器官的细胞毒性。还对自体 HBV+ HCC 类器官和 CD39+ HBV-CAR-T 细胞或 CD39+ 个性化肿瘤反应性 CD8+ T 细胞的共培养模型系统进行了建模,以评估其抗癌效率。此外,还对表达 EGFRvIII 的 GBM 类器官与 2173BBz CAR-T 细胞进行了共培养,证明了快速测试抗原特异性 CAR-T 细胞治疗反应的实用性。此外,Farin等人将CRC类器官与EGFRvIII-CAR NK-92细胞共培养,建立了一个平台模型,用于识别和选择合适的靶抗原并评估CAR-NK92细胞的抗癌活性。值得注意的是,截至目前仅进行了1项临床试验来评估 CAR 工程淋巴细胞对癌症类器官的抗癌作用,试验重点是研究 CAR 巨噬细胞在源自乳腺癌患者的类器官中的抗癌作用 (NCT05007379)。由于癌症表现出不同的异质性和遗传不稳定性,癌症治疗方法也应该个性化。肿瘤类器官保留了肿瘤起源的组织学特征、细胞多样性、遗传异质性和突变多样性。因此,CAR来源的细胞与肿瘤类器官的共培养可以充分捕捉免疫治疗的分子和细胞过程,在预测治疗效果和细胞毒性方面显示出巨大的潜力。
6 讨论
作为一项重大技术突破,类器官现已成熟并大力发展为生物医学研究的重要方法。类器官已被应用于组织工程、再生医学、疾病建模、药物筛选和毒理学研究,恢复3D结构和原代细胞类型,但也应用于转化应用,如化疗预测、治疗前的放射抗药性和基因编辑,使突变纠正成为可能。尽管类器官在肿瘤研究和临床实践中具有广泛的应用,但目前类器官还是一个粗略的模型,针对特定肿瘤类型的培养程序必须不断标准化和改进。各种已知器官,如大脑、视网膜、胃肠道、舌头、甲状腺、肝脏、胰腺、皮肤、肺、肾和心脏的类器官模型都被培养出来;然而,一些障碍阻碍了某些器官中类器官的生成,例如骨骼和软组织工程。人骨膜来源的细胞可以大规模生成半自主愈伤组织,在植入后诱导骨微器官的形成。对于大多数肿瘤,已经建立了用于肿瘤研究的 3D 类器官模型,几乎没有任何技术限制。然而,还没有相关研究调查罕见恶性肿瘤中的类器官,这些类器官在骨和软组织肉瘤和神经内分泌肿瘤等罕见肿瘤的研究中同样有前景。骨和软组织肉瘤通常以低突变负荷的染色体易位为特征。由于肿瘤类器官基因编辑的优势,基于机制的肉瘤类器官模型可以为重点阐明肉瘤发生和其他广泛应用的研究提供理论支持。
小鼠肿瘤细胞系和患者来源的异种移模型长期以来一直被用作肿瘤研究模型,并做出了重大贡献。然而,各种缺点阻碍了这些实验模型在临床应用。细胞系通常只含有一种类型的细胞,没有共培养的免疫细胞、基质细胞、TME或器官特异性能力,经过多次传代和克隆选择后失去了起源肿瘤的遗传异质性。此外,免疫缺陷小鼠的原始肿瘤和免疫环境之间缺乏免疫反应。人类来源的癌细胞已经进化,可能通过重塑基因组格局来影响化疗。这种异种移植模型是高度耗时和资源密集型的。癌症类器官具备克服上述限制的重大潜力。在干细胞中插入致癌基因突变的基因修饰导致了转基因类器官的产生。与患者来源的异种移植模型不同,癌症类器官更容易获得和建立生物库用于修复,并可用于高通量药物筛选。基于特定癌症甚至特定个体的肿瘤类器官用于高通量筛查,有望成为精确治疗的强大工具。此外,可以利用生物库进行筛选,以识别新药物并探索新适应症。
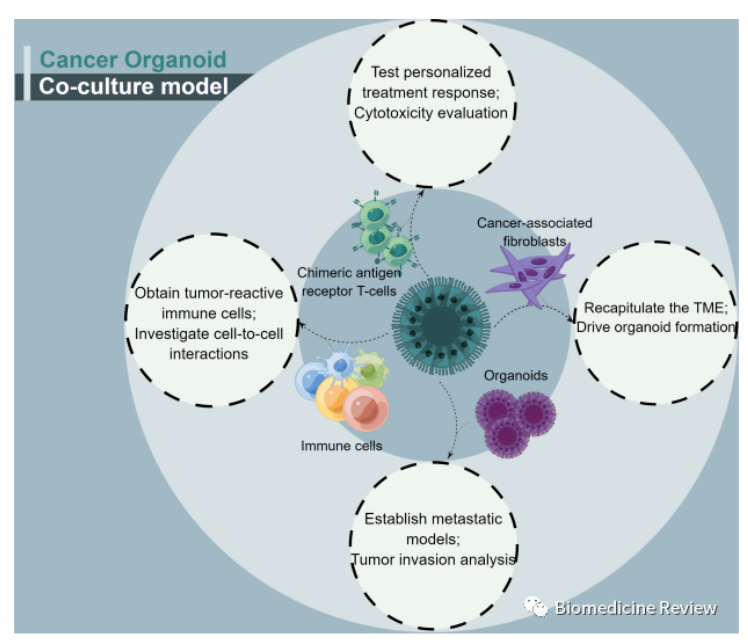
图3肿瘤类器官共培养的四个条件
肿瘤类器官有一个主要缺点:较少的免疫细胞和特定类型的肿瘤相关基质细胞类器官。肿瘤类器官共培养模型系统似乎可以解决这个问题(图 3), 这种方法可能被认为更接近于 TME 中发生的情况。关于肿瘤相关细胞的共培养,CAF 占大多数肿瘤类器官共培养研究的比例。 CAF 作为 TME 的重要组分,已被证明可以促进肿瘤进展并促进治疗耐药。 CAF 主要通过药物递送和生化信号传导受损而导致治疗耐药。
鉴于癌细胞和CAF之间存在直接或间接的生化串扰,CAF在免疫反应、耐药和癌症增殖中的作用必须在特定的癌症类型中得到证实。虽然观察到其他类型的细胞,如骨髓间充质干细胞,在电离辐射后通过其众所周知的再生功能具有辐射防护作用,但由于该亚型的特点,这种带有附加条件的共培养模型在癌症研究中被鼓励用于综合治疗。肿瘤类器官和免疫细胞的共培养不仅可以为个体在治疗过程中的任何时期建立一个模型系统来探索癌症对免疫治疗的敏感性,而且通过共培养扩增循环中的肿瘤反应性T细胞,为创造用于过继T细胞转移的患者特异性T细胞产品提供了一种临床实用方法。将NK细胞、T细胞和树突状细胞与肿瘤器官共培养,以研究肿瘤的免疫反应。这个新的模型被认为是一种有效的方法来快速评估免疫检查点抑制剂在激活细胞毒性淋巴细胞和增加T细胞浸润方面的效果。单细胞T细胞受体测序(scTCR-seq)是另一种新的单细胞方法,它可以识别成对的α和β-TCR亚基,确定浸润性T细胞的特异性。对scTCR-seq与T细胞表型(激活、记忆和耗竭)的关联分析以及抗原特异性测定可能会为基于这一新工具的癌症免疫治疗提供更深入的见解。
7结论
嵌合抗原受体淋巴细胞与肿瘤类器官共培养的技术由于保持了肿瘤异质性和TME,在个性化药物治疗中具有优势。CAR-T细胞与肿瘤类器官结合在药物测试、基因组编辑和高通量筛选中的应用将是未来的研究方向。然而,由于CAR-T细胞免疫治疗实体瘤的疗效不如血液肿瘤,TME的运输能力差、持久性有限、浸润有限、T细胞抑制活性强,因此迄今为止对这一领域的研究很少。因此,有人提出,免疫检查点阻断抑制剂与 CAR 工程细胞相结合是一种有前途的实体瘤治疗方法,在此,类器官平台提供了环境的再现。最近,CAR工程细胞治疗已扩展到新的细胞类型,并且CARs在NK细胞中的表达被认为是一种更成功的拓展。基于肿瘤类器官的共培养系统可能为过继细胞疗法的临床疗效评估提供一个平台。此外,必须确定特定癌细胞表面抗原改变的基因突变,以便为这一方法实现更高的靶向和治疗效率提供主要证据。为了扩大其应用范围,还需要进一步的研究,建立各种共培养模型体系,用于肿瘤类器官的研究。
参考资料:Yuan, Jin et al. “Cancer organoid co-culture model system: Novel approach to guide precision medicine.” Frontiers in immunology vol. 13 1061388. 12 Jan. 2023, doi:10.3389/fimmu.2022.1061388
Feel free to call us on
025-85998075
Drop us a line anytime at
sales@popebiotech.com,
and we’ll get back
soon.
Come visit us at 南京市江宁区科学园乾德路5号